Roger Bumbacher porte bien ses 70 ans. Blond, les yeux couleur océan, il profite d’une retraite bien méritée depuis la vente de son entreprise de nettoyage, en 2017. Mais un souvenir de voyage a bien failli perturber ses plans, et lui coûter la vie. Au printemps 2018, après un séjour de golf à Biarritz, ce père de famille tombe malade. Fiévreux, il rentre précipitamment en Suisse avec son épouse et se rend aux urgences, où il est immédiatement hospitalisé. Souffre-t-il d’un méchant microbe? Serait-ce un cancer?
A côté, mes pontages étaient une lettre à la posteROGER BUMBACHER, infecté par une superbactérie lors d’un séjour en France
Rien de tel. Roger avait ramené d’un précédent voyage un ennemi qui lui voulait beaucoup de mal: une bactérie résistante, qui s’était logée dans son cœur et ses épaules, après avoir pénétré son organisme via une petite coupure, probablement. Bactérie, parce qu’il s’agissait d’un méchant staphylocoque doré, et résistante, parce qu’elle n’était pas sensible aux antibiotiques classiques. «Je n’avais jamais entendu parler de cette maladie, raconte Roger, encore stupéfait de sa malchance. A côté, mes pontages étaient une lettre à la poste». Ce petit indésirable lui vaut en effet de passer 65 jours hospitalisé et de subir pas moins de cinq opérations, afin d’enlever la bactérie de ses tissus. Aux Hôpitaux universitaires de Genève (HUG), ses visiteurs doivent enfiler une combinaison et des gants pour éviter la contagion. Après la chirurgie, un cocktail d’antibiotiques intraveineux à haute dose – vancomycine, daptomycine, ceftaroline – vainc enfin l’indésirable, après plusieurs mois.
Des cas comme celui de Roger, les HUG en connaissent deux ou trois fois par an, explique Stephan Harbarth, médecin adjoint au service des maladies infectieuses. Dans son bureau du 9e étage, il regarde son ex-patient comme un miraculé… «D’ordinaire, les victimes d’endocardite à staphylocoques dorés virulents et résistants, avec des bactéries qui circulent dans le sang pendant plusieurs semaines, ne survivent pas, constate-t-il. Monsieur a eu beaucoup de chance! Les gens qui voyagent en Afrique craignent surtout la malaria, mais les bactéries importées et hautement résistantes peuvent être bien plus dangereuses à long terme, il faut faire passer le message.»
Comme Roger Bumbacher, nombreux sont ceux qui ignorent l’augmentation de la résistance aux antibiotiques. Pourtant, celle-ci est considérée par l’Organisation mondiale de la santé comme «l’une des plus grandes menaces pour la santé mondiale, la sécurité alimentaire et le développement». Le constat a été fait avant la pandémie de Covid-19 dont le monde souffre actuellement. Mais il n’est pas à relativiser: contrairement aux virus, il n’existe aucun vaccin pour lutter contre les superbactéries.
Il est par ailleurs difficile d’obtenir des données mondiales sur le sujet. En 2016, l’économiste Jim O’Neill a été nommé par le gouvernement britannique pour plancher sur les superbactéries. Conclusion: «A l’échelle globale, au moins 700 000 personnes meurent chaque année d’une infection causée par une bactérie résistante aux antibiotiques», écrit-il dans son rapport. D’ici à 2050, cela devrait grimper à 10 millions de décès par an, soit plus que le nombre de victimes du cancer.
Le fléau touche de plein fouet les pays en développement, où l’hygiène est la moins bonne, mais n’épargne pas non plus les régions les plus riches. Aux Etats-Unis, selon une étude parue en 2018 dans la revue Infection and Drug Resistance, le phénomène fait 99 000 victimes par an. En Suisse, les données existantes sur la question sont extrêmement rares. Dans The Lancet, une équipe de chercheurs helvétiques estimait, en 2018, que plus de 7000 infections à des bactéries résistantes avaient eu lieu en 2015, dont 276 ont été fatales à leurs hôtes.
Mais cela n’est qu’une estimation. Pour avoir des données précises, il faut se tourner vers le Centre suisse pour le contrôle de l’antibiorésistance (Anresis), qui recense, sur la base du volontariat, les résistances enregistrées dans les laboratoires du pays. Cette base de données permet-elle de savoir dans quel hôpital les superbactéries sont particulièrement dangereuses ou quel canton souffre le plus de ce fléau? Absolument pas: nos questions, soumises une première fois à l'Anresis puis à l’Office fédéral de la santé publique, restent sans réponse, y compris après une deuxième demande au titre de la loi sur la transparence. Seules les informations sur le site de l’Anresis sont accessibles. Mais très techniques, incompréhensibles pour le grand public, elles n’ont pour but que de donner une tendance générale, et il n’est pas possible de les obtenir pour chaque hôpital.
La question est en effet sensible: comme la majorité des bactéries résistantes se contractent dans les hôpitaux, ces derniers craignent de souffrir d’une mauvaise réputation si les données à ce sujet étaient publiques… Dans les années 2010, les HUG ont par exemple souffert d’une épidémie de staphylocoques dorés résistants à la méticiline (MRSA). Plusieurs patients particulièrement inquiets ont préféré se faire opérer dans des établissements privés du canton, craignant la contagion.
Pour la première fois, nous avons analysé et collecté les données mises à disposition par l’Anresis, afin de les rendre intelligibles pour le public. Vous trouverez les résultats compilés sous forme d’infographies ci-dessous. En résumé: les cinq principales bactéries résistantes ont une prévalence en forte augmentation en Suisse depuis 2016. Ces méchantes bêtes peuvent causer des infections graves comme celle du système urinaire et des reins mais aussi d’autres organes, des pneumonies et peuvent être fatales à un organisme affaibli. Si l’on prend une seule de ces bactéries, l’Escherichia coli résistante aux fluoroquinolones, on compte plus de 24 000 infections dans le pays en 2018, dont beaucoup dans les régions de Genève et Zurich. Cela signifie que plusieurs milliers de patients en Suisse ont dû combattre cet ennemi invisible, parfois non sans drames. Dernier constat alarmant: l’une des plus dangereuses de ces bactéries, la Klebsiella pneumoniae résistante aux carbapénèmes (des pénicillines de très large spectre), était en augmentation critique jusqu’en 2014. Pour les autorités, la menace est telle que tous les cas sont désormais obligatoirement recensés par le Centre national de référence pour la détection précoce et la surveillance de nouvelles résistances aux antibiotiques (NARA), basé à l’Université de Fribourg. Patrice Nordmann, son directeur, dispose de données plus récentes: depuis début 2019, le nombre de ces bactéries a tout bonnement doublé – un phénomène «lié à son augmentation réelle mais aussi à son dépistage et son signalement plus systématique», précise-t-il.
Mais pourquoi se retrouve-t-on avec ces petits monstres dans nos organismes? Pour le comprendre, il faut revenir quelque peu en arrière pour se rappeler l’histoire des antibiotiques, ces molécules qui combattent les infections. A l’origine, certaines se trouvent dans l’environnement: il y a plus de 2000 ans, en Egypte, en Grèce, en Serbie et en Chine, on utilisait par exemple du pain moisi pour guérir les plaies infectées. Mais la science fait un bond le 3 septembre 1928, quand Alexander Fleming, un chimiste britannique et professeur en bactériologie, découvre la pénicilline. De retour de vacances, en triant de vieilles boîtes de pétri qui contenaient des cultures de staphylocoques, il découvre des moisissures, et constate qu’elles repoussent les bactéries en sécrétant un liquide inhibiteur de croissance. Ce n’est que durant la Seconde Guerre mondiale que ce nouveau «remède miracle» est produit de manière commerciale. Grâce à lui, des millions de vies sont sauvées. Jusqu’à la fin des années 1970, les entreprises pharmaceutiques s’engouffrent dans la brèche. Elles décuplent les découvertes de classes d’antibiotiques et en commercialisent un grand nombre de nouvelles. Le marché explose.
Mais cet âge d’or a une fin. Petit à petit, les formules passent dans le domaine public et les firmes pharmaceutiques s’en détournent, préférant investir dans des médicaments plus lucratifs. Dans le même temps, la population mondiale use et abuse des antibiotiques à tout bout de champ, que ce soit pour soigner un rhume ou en administrer de manière chronique au bétail, afin d’empêcher la survenue de maladies. Résultat: dans un environnement baigné d’antibiotiques, les bactéries mutent et se renforcent.
Les eaux usées provenant des habitations et des élevages, qui contiennent souvent des résidus d’antibiotiques, sont particulièrement propices à la naissance de ces petits monstres. Pour certains acteurs de l’antibiorésistance, comme les ONG SumOfUs et Changing Markets, les effluents déversés par les usines de médicaments accélèrent ce phénomène, créant de toutes pièces un paradoxe malheureusement mortifère: en fabriquant les antibiotiques qui sauveront une partie de l’humanité, les pharmas participent à polluer l’environnement, et donc à favoriser la survenue d’infections hautement résistantes.
Une fois nées, les bactéries résistantes se propagent ensuite à travers le monde. D’après l’Organisation mondiale de la santé, les principaux vecteurs de transmission sont les hôpitaux, qui hébergent des patients porteurs de bactéries résistantes, et plus rarement les produits d’origine animale. Par exemple, un poulet qui a reçu une grande quantité d’antibiotiques développe des résistances dans son système digestif, qui sont ensuite transmises à la personne qui mange de la viande issue de cet animal. Une personne de bonne constitution éliminera cette bactérie naturellement, dans les selles. Mais si elle est malade ou fragile, alors tout son organisme sera affecté.
Pourtant, trouver de nouveaux antibiotiques qui lutteraient efficacement contre ces superbactéries n’est pas la priorité des fabricants. «Les coûts de développement d’un nouvel antibiotique ne sont pas moins élevés que ceux consacrés à d’autres innovations thérapeutiques, expliquait en 2018 Gary Disbrow, alors directeur adjoint de l’Autorité de recherche et développement biomédical avancé du Ministère américain de la santé. Dans le même temps, le potentiel commercial de ces médicaments et le retour sur investissement pour les sociétés qui s’y consacrent sont significativement plus bas que ceux des médicaments dédiés au traitement des maladies chroniques comme le diabète.»
Le manque d’intérêt des pharmaceutiques pour les antibiotiques est tel que, par exemple aujourd’hui, seules quatre compagnies dans le monde produisent l’ingrédient actif nécessaire à la fabrication de la benzathine pénicilline G. Depuis trente ans, aucune nouvelle classe d’antibiotiques n’a été développée, même si, depuis cette année, un laboratoire français a lancé des essais dans ce sens. Pour survivre, les firmes qui en fabriquent encore ont dû délocaliser leur production afin de diminuer les coûts. Les antibiotiques ont beau être essentiels à la santé publique, ils n’échappent pas à la logique de marché. Deux pays sont ainsi devenus les premiers producteurs de substances actives (API, ou Active Pharmaceutical Ingredient) dans le monde: la Chine et l’Inde.
Cela, jamais aucune pharma ne s’en vantera, car au nom du secret industriel, les chaînes d’approvisionnement dans le secteur sont réputées opaques. Impossible donc, pour le public, de savoir où les antibiotiques qu’ils prennent pour lutter contre une pneumonie ont été fabriqués et assemblés. Ni à quel prix la matière première a été achetée. «Nous ne communiquons jamais sur nos prix d’achat», assure Xavier Lasserre, responsable commercial de Zentiva et actuellement directeur général par intérim.
Grâce à la base de données spécialisée dans les échanges commerciaux 52wmb, d’ordinaire utile aux professionnels du secteur, nous avons cependant pu retracer le parcours de certains des antibiotiques produits en Inde et qui finissent dans les pharmacies de Suisse. L’un d’entre eux est connu de tous les parents: la co-amoxicilline, une préparation à base de pénicilline fréquemment prescrite en cas d’angine à streptocoque ou d’otite. Selon nos informations, la substance active de la co-amoxicilline vendue par Helvepharm serait fabriquée à Hyderabad par Aurobindo, l’un des leaders de l’industrie pharmaceutique en Inde, ou une autre société indienne, Alembic Pharmaceuticals. Une fois en boîtes, ces comprimés sont acheminés en Suisse via l’entreprise logistique Schenker Switzerland Ltd.
D’après un rapport de 2015 des ONG Changing Markets et SumOfUs, la Chine produirait la majorité des substances actives antibiotiques. Mais il est impossible de visiter ces usines, d’autant que le pays restreint la liberté de mouvement des journalistes. L’Inde, elle, est la championne mondiale de la production de génériques, qui constituent aujourd’hui la plus grande partie des antibiotiques commercialisés en Europe et aux Etats-Unis. Le pays se charge aussi de finaliser la fabrication des antibiotiques formulés en Chine.
Selon les données recensées en 2019, Helvepharm aurait acheté pour plus de 50 000 dollars de co-amoxicilline à des producteurs localisés en Inde. Le 27 juin 2019, une cargaison de près de 100 000 comprimés de 625 mg est ainsi arrivée sur le tarmac de Zurich. Contactée, Helvepharm n’a pas voulu préciser l’identité du fournisseur de co-amoxicilline, et n’a pas non plus voulu confirmer et commenter les données. Selon Xavier Lasserre, actuellement directeur général par intérim, la co-amoxicilline est cependant le «seul antibiotique fabriqué hors d’Europe» commercialisé par la firme.
La Suisse a importé d’Inde pour plus de 127 millions de dollars de médicaments en vrac, composés et formulations pharmaceutiques en 2019
La prudence du manager est étonnante, car, dans le secteur, il est fréquent que les pharmas fassent appel à des fournisseurs indiens. Ainsi, toujours selon la base de données 52wmb, Rivopharm importerait du chlorhydrate de moxifloxacine de Hyderabad et du dihydrate d’azithromycine de Bangalore. Ses fournisseurs sont Hikal Ltd., Amoli Organics Pvt Ltd., Glenmark Pharmaceuticals Ltd., Sri Krishna Pharmaceuticals Ltd. ou encore Hetero Labs Ltd., tous situés en Inde. Acino Pharma AG, elle, ferait venir du chlorhydrate de ciprofloxacine de Hyderabad à Bâle. Et Inforlife SA acheminerait du lévofloxacine hémihydrate de Hyderabad à Zurich. Des noms bien complexes pour des pilules que nous utilisons couramment en Suisse.
Au total, en 2019, la Suisse a importé d’Inde pour plus de 127 millions de dollars de médicaments en vrac, composés et formulations pharmaceutiques, d’après les statistiques du Ministère du commerce indien. Problème: l’Inde est aussi le pays où la résistance aux antibiotiques est la plus importante dans le monde. Selon Ramanan Laxminarayan, directeur de l’antenne de New Delhi du Center for Disease Dynamics, Economics & Policy, qui a publié une étude sur le sujet dans The Lancet, les infections causées par les bactéries résistantes y tuent chaque année 58 000 nourrissons, victimes de septicémie. Paradoxe d’un système où le pays qui fournit à la Suisse ses antibiotiques ne parvient pas à guérir ses propres enfants. Et il y a plus: sur place, les usines sont accusées d’envenimer les résistances, en polluant massivement l’environnement avec leurs antibiotiques. Pour en savoir davantage, nous nous sommes rendus à Hyderabad.
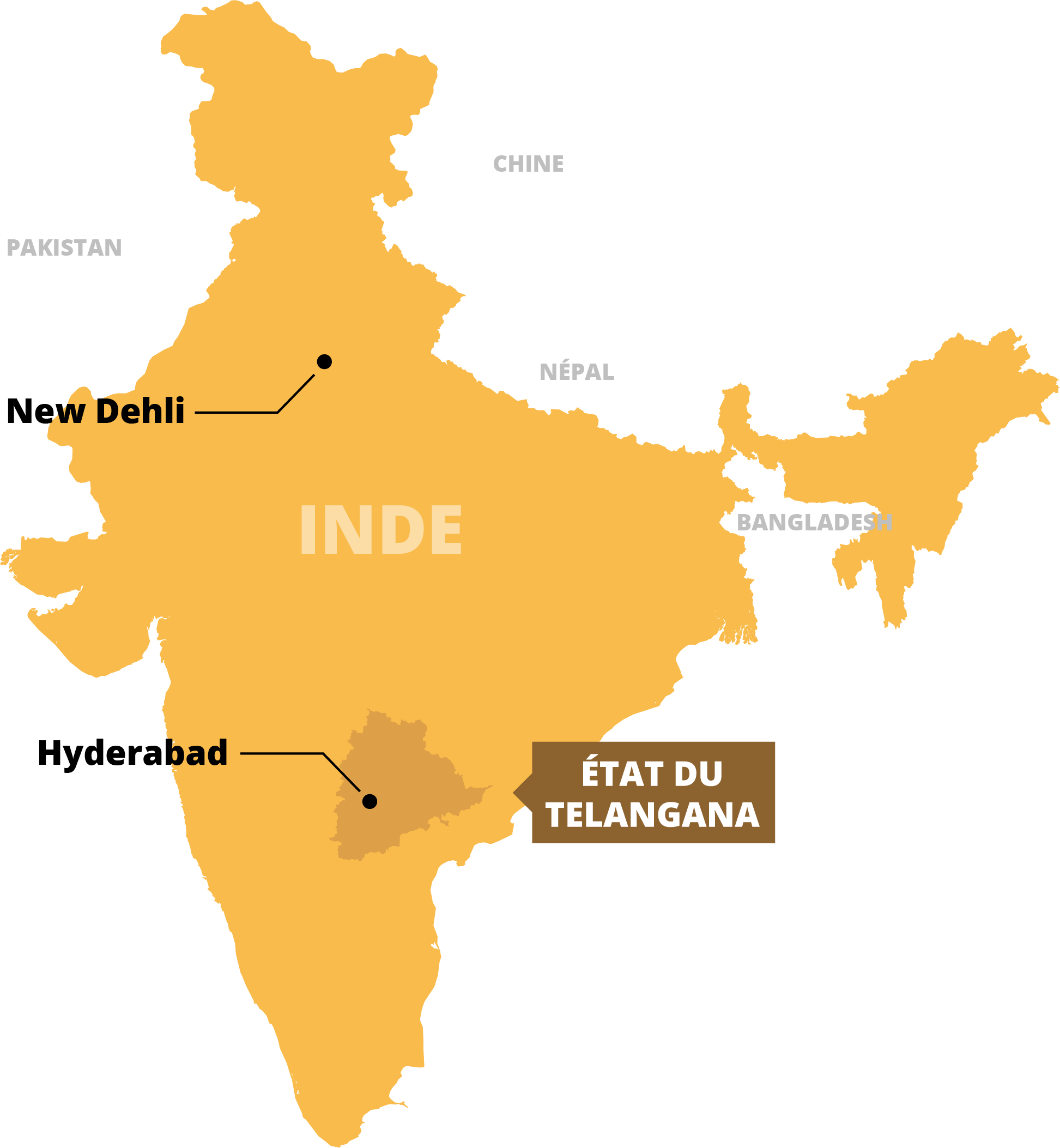
Oubliez les images de l’Inde que vous avez en tête, rizières, Taj Mahal et temples bouddhiques. Hyderabad, située dans l’Etat du Telangana, au centre sud du pays, n’offre pas un paysage de carte postale. La capitale chaotique, bruyante et surtout polluée, n’attire pas les touristes mais les hommes d’affaires du monde entier, qui viennent se fournir dans les entreprises de la Pharma Valley. Rien de clinquant dans cette appellation, qui désigne surtout un labyrinthe d’usines grises aux tuyaux rouillés, où il est impossible de pénétrer, qui s’étend au nord et à l’ouest d’Hyderabad. Leurs noms s’affichent discrètement sur des pancartes: Neuland, Arene Lifescience Limited, Aurobindo, ou Valagro – «when science serves nature», quand la science sert la nature. La nature, pourtant, est bien maigre. A part quelques bougainvilliers indifférents aux gaz d’échappement, les déchets sont partout. Dans les égouts à ciel ouvert, d'énormes cochons gris se roulent dans les excréments qui s’écoulent. Plus loin, une vache mâche du plastique – ici, on jette sa bouteille de soda par terre, l’environnement est une poubelle.
Bill Gates en a fait son cheval de bataille: en Inde, la majorité de la population n’a pas accès à des toilettes décentes et il n’y a pas de tout-à-l’égout. Les conditions d’hygiène, déplorables, affectent quotidiennement la population. Infections urinaires, digestives… Les maladies ne sont pas rares. Pour s’en prémunir, les médecins distribuent allègrement des antibiotiques. Dans le parc industriel d’Isnapur flotte une odeur de poisson avarié.
Dans sa petite boutique située le long de la rue principale du village, Kasula Venkata Krishna Reddy voit passer chaque jour des dizaines de malades. Sur ses étagères trônent des emballages poussiéreux de Vicks, de Diclofenac. L’homme n’est pas médecin: après avoir été licencié, cet ancien ouvrier a suivi une courte formation médicale et est devenu Remote Patient Monitoring (RPM): il accueille les patients qui n’ont ni le temps ni les moyens de consulter un vrai médecin et leur vend des médicaments à l’unité ou à la plaquette. «Quand ils ont de la fièvre, je peux donner de la Ciprofloxacine, par exemple, pendant trois à cinq jours. S’ils ne vont pas mieux, je change. Un quart de mes patients ont des bactéries résistantes, alors je les envoie à l’hôpital.»

Ce qu’il appelle «hôpital» n’est en fait qu’un cabinet médical amélioré, qui se trouve quelques centaines de mètres plus loin. Dans la salle d’attente, une mère en sari tousse, ses deux enfants assis à côté d’elle, les yeux brillants. Le docteur Krishna V. Rahul, le regard fatigué, reçoit 45 patients par jour, dont une dizaine travaillent dans des entreprises pharmaceutiques. «La pénicilline ne fonctionne plus chez la majorité de la population. Les ouvriers sont exposés aux antibiotiques en permanence, donc ils ont systématiquement des résistances. Je n’envoie pas les échantillons au laboratoire car cela coûte cher et prendrait cinq jours. Je me fie aux symptômes, et je donne toujours une grosse quantité pour que l’infection se réduise.»
Dans toute la région, le problème est le même. A six kilomètres de là, dans la bourgade de Patancheru, un jeune pédiatre arrivé au mois de janvier a rapidement compris qu’il n’allait pas pouvoir exercer comme on le lui avait appris à l’université. «L’amoxicilline ici ne fonctionne pas chez les enfants, explique-t-il en enlevant sa blouse blanche. Je dois donner des antibiotiques plus forts, comme la céphalosporine ou l’azithromycine.»
Les niveaux d’antibiorésistance indiens sont tels qu’ils préoccupent les spécialistes du monde entier. Selon un index de l’antibiorésistance développé par une équipe de chercheurs de la Johns Hopkins School of Medicine, de la Johns Hopkins Bloomberg School of Public Health et du Center for Disease Dynamics, Economics & Policy (CDDEP), en 2019, l’Inde présentait le taux d’antibiorésistance le plus élevé des 41 pays évalués. La situation en Inde alarme les autorités depuis plusieurs années. En 2016 déjà, un rapport conjoint de l’OMS et du Ministère indien de la santé et du bien-être familial concluait que «la résistance aux antimicrobiens est un problème majeur de santé publique en Inde», et que ses conséquences économiques «représentent un fardeau lourd et croissant qui nécessite une action urgente tant au niveau national que mondial».
La charge de ciprofloxacine correspondait à environ 45 kg de principe actif par jourJOAKIM LARSSON, dans une étude publiée en 2007
Sur le sujet, les infrastructures d’hygiène indiennes et les manquements au système de soin ne sont pas les seuls problèmes à être pointés du doigt. Depuis quelques années, la responsabilité des firmes pharmaceutiques est aussi mise en cause par des scientifiques. Le premier à avoir tiré la sonnette d’alarme est un chercheur suédois, Joakim Larsson. En 2007, son équipe analyse les résidus pharmaceutiques contenus dans les effluents d’une station d’épuration située près de Hyderabad et qui traite les eaux usées d’environ 90 fabricants de médicaments en vrac. Les résultats sont édifiants: «Les échantillons contenaient, de loin, les niveaux les plus élevés de produits pharmaceutiques rapportés dans tous les effluents.» En particulier la ciprofloxacine, dont la charge correspond «à environ 45 kg de principe pharmaceutique actif par jour, ce qui équivaut à la quantité totale consommée en Suède (9 millions d’habitants) sur une période moyenne de cinq jours.»
Largement reprises par la presse internationale et par l’ONG Changing Markets, ses découvertes embarrassent les autorités indiennes, qui n’avaient même jamais monitoré le problème. Sur place, les habitants se mettent à faire le lien entre les pathologies dont ils souffrent et la présence des industries. Devant sa maison de Patancheru, aux murs peints à la chaux, Jammaya Dappu, 45 ans, ne boit que de l’eau en bouteille: toutes les nappes phréatiques de la région sont saturées en polluants de toutes sortes. «Nous avons vendu nos terres aux pharmas. Et maintenant, on est malades.»
Dans cette banlieue industrielle et populaire, les meilleurs ingénieurs se mêlent aux ouvriers immigrés, venus des Etats du nord du pays pour trouver du travail. A Gaddapotharam, ce qui était un lac verdoyant il y a quelques décennies est devenu une vaste flaque aux tons brunâtres, où même les animaux ne viennent plus s’abreuver. Le maire du village de 2500 habitants, qui souffre d’une paralysie, sert à ses visiteurs de l’eau minérale. «Nous avons vendu nos terrains aux entreprises à la fin des années 1980, explique-t-il en dialecte telugu. Au bout de quelque temps, nous avons réalisé qu’ils versaient leurs rejets dans le lac. Y compris les rejets antibiotiques. Cela fait diminuer notre espérance de vie, car les maladies sont plus dures à soigner.» Dans le coin se trouvent des usines Aurobindo, Sarata Laboratories, Matrix et Hetero Drugs. Ce dernier est un géant. Dans la région, les abribus portent le nom de la firme, tout comme les écoliers, dont l’uniforme est sponsorisé par la marque.
Face aux critiques, et par peur de perdre un marché qui dépend des marques internationales, l’Etat a fait mine de réagir. A Hyderabad, le Bureau de contrôle de la pollution s’est mis à examiner la qualité des eaux de la région et à amender les sociétés qui rejettent leurs eaux non traitées dans la nature. Dans cet immense bâtiment en marbre, bordé d’un jardin verdoyant, Boda Nageswara Rao, qui s'intitule porte-parole, affirme que les 168 lacs alentour sont monitorés et les décharges illégales sévèrement punies. Pour en savoir plus, nous rencontrons la responsable des eaux. Dans ce labyrinthe, les bureaux sont remplis d’hommes en chemisette, la tête posée sur leur bureau pour faire la sieste, ou le regard concentré sur leur téléphone, jouant à Candy Crush. Quelques heures plus tard, on nous confirme entre les lignes que les antibiotiques ne font pas partie des substances testées dans les centres d’épuration.
A l’Université d’Hyderabad, un autre labyrinthe de couloirs s’offre à nous. Mais au département d’économie, le professeur Vijay Gudavarthy est l’un des rares spécialistes de la question. «Les entreprises qui exportent vers l’étranger font tout dans les règles pour se conformer aux standards internationaux. En cachette, elles embauchent des petites sociétés ici pour faire le sale boulot, c’est-à-dire déverser leurs substances toxiques et bourrées d’antibiotiques dans la nature.» Des camions bariolés «Hazardous Waste» (déchets dangereux) sillonnent en effet les routes. «Lorsqu’ils se font prendre, la PME disparaît et une autre renaît quelques kilomètres plus loin, raconte le professeur dans un anglais littéraire. Quand les lois se sont durcies, suite à la mobilisation de certains activistes et aux articles de presse, le système a changé: désormais, les pharmas sont autorisées à venir déverser leurs déchets directement dans les stations d’épuration de la région. Ceux-ci sont donc directement acheminés dans un pipeline de 18 kilomètres qui aboutit dans la rivière Musi, où ils entrent en contact avec des bactéries fécales et autres matières organiques. Au final, c’est un cocktail explosif, qui crée des superbactéries.»
La rivière Musi est comparée par certains au Gange, tant ce fleuve a une valeur symbolique dans cette ville. Au sud d’Hyderabad, nous nous arrêtons sur un pont qui surplombe un mince filet d’eau trouble, naviguant entre des monceaux d’herbes, d’appareils électroménagers et des tas de plastique. Au même moment, un jeune homme jette un matelas dans le lit de la rivière – un proche est mort il y a quelques jours et il se débarrasse de l’objet désormais impur. Dans cette zone déprimante et puante s’agitent des gens appartenant à l’ancienne caste qui se consacre aux ordures, et ceux qui n’ont pas pu louer un local ailleurs dans la ville. N’y a-t-il personne de choqué?
Jusqu’à il y a quelques années, la pollution n’était pas définie dans la loi
«Il y a une asymétrie entre les victimes et les pharmas, constate tristement Vijay Gudavarthy. Les militants sont systématiquement harcelés par les autorités. Bien sûr, il y a le tout nouveau Tribunal environnemental. Mais la priorité est la croissance et le commerce, pas la santé publique. Donc la société civile est devenue cynique.» Jusqu’à il y a quelques années, la pollution n’était pas définie dans la loi. Même si la régulation est apparue depuis, elle n’est pas appliquée, ou si peu… Présent parmi les activistes de l’époque, Kalvakuntla Chandrashekhar Rao a retourné sa veste en devenant premier ministre en chef de l’Etat du Telangana, et a récemment inauguré la toute nouvelle «Pharma City» pour l’industrie qui réclamait de nouvelles terres. L’autre problème, c’est que très peu de données existent sur la pollution aux antibiotiques – dès lors, difficile de sortir le drapeau rouge.
Les villages cernés par ces usines sont, à la base, des zones agricoles. Les bêtes y paissent, les cultures, de canne à sucre notamment, sont irriguées par les eaux locales… Les bactéries passent de la nature à la nourriture, et donc aux hommes. «Mais les autorités préfèrent dire que les habitants consomment trop d’antibiotiques, plutôt que d’agir sur ceux qui les fabriquent et les déversent», se désole Vijay Gudavarthy. Ainsi, dans un pays déjà fragilisé par un manque d’infrastructures criant, des fabricants d’antibiotiques accélèrent la prolifération de ces molécules, et donc des résistances. Pour résumer: ces pilules nous sauvent, mais chez eux, elles tuent.
Les pharmas indiennes prises la main dans le sac ont-elles exporté leurs marchandises vers la Suisse? Le Bureau de contrôle de la pollution refuse de nous donner la liste des entreprises sanctionnées ces derniers mois. Pour contourner cette censure, nous décidons de les demander au titre de la loi indienne sur la transparence. Quelles sont les entreprises condamnées pour pollution aux antibiotiques? Après deux mois d’attente, une réponse – partielle – nous parvient en format papier. Dans ce document, plusieurs firmes sont listées, parmi lesquelles Vijaya Sai Laboratories India ou encore MSN Life Sciences, ainsi que Basis Laboratories.
Les antibiotiques que nous consommons en Suisse proviennent-ils de ces usines? Là encore, cette simple information est impossible à dénicher, car elle est considérée comme un secret industriel par les fabricants. Sur les boîtes de médicaments, la provenance des composants n’est pas détaillée. Au sein de l’ONG Changing Markets, Natasha Hurley regrette le manque de transparence de la chaîne. «Les industries travaillent avec les fournisseurs de leur choix, sans que jamais elles soient contraintes par la loi à vérifier que ceux-ci ne polluent pas l’environnement, par exemple. C’est un problème grave, car cela ne les incite pas à se montrer plus responsables.»
Nous avons interrogé plusieurs pharmas en Suisse, sans obtenir de réponses. Malgré nos efforts répétés pour contacter Mylan, qui est l’un des plus grands producteurs de principes actifs en Inde, sa porte-parole n’a pas répondu à nos questions, préférant envoyer un court message publicitaire. Roche, elle, affirme ne plus produire de Bactrim depuis 2019. Le seul antibiotique de son portefeuille est le Rocephin, qui est fabriqué en Suisse et qui représentait en 2018 0,7% des ventes totales du groupe. Le Rocephin est un médicament qui contient l’ingrédient actif ceftriaxone, un antibiotique utilisé pour traiter un large éventail d’infections bactériennes, y compris la pneumonie et la méningite. Novartis, elle, indique que les ventes de ses antibiotiques représentent entre 2 et 3% du chiffre d’affaires total de la compagnie. Une partie de ses fournisseurs se trouvent en Inde, confirme le porte-parole Satoshi Sugimoto, sans donner plus de détails. L’antibiotique star de leur portefeuille n’est autre que l’Augmentin, composé d’amoxicilline.
La raison pour laquelle les pharmas achètent leurs ingrédients actifs en Inde, c’est évidemment le prix. Nous pouvons le voir avec l’exemple de la co-amoxicilline. Dans une pharmacie suisse, un de ces comprimés coûte entre cinq et six fois plus que le prix payé par Helvepharm à son fournisseur indien. Pourtant, il s’agit bien d’un générique, un médicament bon marché dont le brevet est tombé dans le domaine public: 27 cents de dollar par comprimé (environ 26 centimes de franc), c’est en effet le prix qu’Helvepharm a déboursé pour les 4960 emballages de 20 capsules de co-amoxicilline 625 mg qui sont arrivés le 27 juin 2019 à l’aéroport de Zurich, selon notre enquête.
La valeur apportée par les industries polluantes dans des pays tels que l’Inde est fictiveVIJAY GUDAVARTHY, économiste
A l’échelle nationale, cette logique a un sens: elle permet de faire diminuer les coûts de la santé, en fournissant à la population des molécules à bas prix. Mais à l’échelle mondiale, les limites sont évidentes: d’abord, faire appel aux fabricants indiens augmente notre dépendance à cette chaîne de production. Une fragilité mise en exergue avec la pandémie de Covid-19: quand les usines chinoises et indiennes sont à l’arrêt, c’est l’approvisionnement mondial en médicaments qui est menacé. Par ailleurs, tout comme dans l’industrie textile, cela induit une externalisation des problèmes de droit du travail et de pollution. Loin des yeux, loin du cœur… A Hyderabad, l’économiste Vijay Gudavarthy écrivait déjà en 2013: «Les industries indiennes de produits pharmaceutiques et de médicaments en vrac ne sont pas innovantes. Elles sont principalement des intermédiaires dans une structure d’accumulation […] La valeur apportée par les industries polluantes dans des pays tels que l’Inde est fictive dans la mesure où le coût de la destruction de l’environnement n’est pas pris en compte.»
Pour le scientifique suédois qui a lancé l’alerte, Joakim Larsson, «la limitation des rejets de déchets pharmaceutiques provenant de la production d’antibiotiques» est une étape incontournable dans la lutte contre l’antibiorésistance. Mais sur ce thème, tout reste encore à faire… Aucune régulation n’oblige en effet les entreprises pharmaceutiques à vérifier que leurs fournisseurs agissent de manière responsable. Et rien ne les contraint, non plus, à investir dans la recherche afin de trouver de nouvelles molécules.
Ainsi, les géants de la pharma comme Novartis ont peu à peu délaissé ce terrain, pourtant urgent en termes de santé publique. A la place, quelques start-up se sont lancées dans la course aux nouveaux antibiotiques, comme la française Eligo Bioscience ou la suissesse Bioversys. Mais voilà: les fonds manquent, d’autant que la pandémie de Covid-19 a réorienté les priorités vers la recherche d’un vaccin. Restent les gouvernements et les organisations internationales – comme le Partenariat mondial sur la recherche-développement en matière d’antibiotiques, basé à Genève – qui tentent de financer la recherche publique sur le sujet. Illustrant la fameuse maxime sur la «privatisation des bénéfices et la collectivisation des pertes»…
La prolifération des bactéries résistantes ne concerne pas seulement la population locale. Car dans un monde globalisé, ces bactéries voyagent… Une étude parue en 2016 dans la revue Antimicrobial agents and Chemotherapy montrait que sur 38 touristes suisses rentrés d’Inde, les trois quarts en étaient porteurs dans leur système digestif. Roger Bumbacher en a été victime. Heureusement pour lui et ses proches, cela n’est plus qu’un mauvais souvenir. Depuis, le Genevois, qui se porte comme un charme, a repris le chemin des terrains de golf.
Cet article a été réalisé avec le soutien de la Fondation Liliane Jordi pour le journalisme. Plus d’informations: www.bourse-jordi.ch
La résistance aux bactéries est depuis plusieurs années une priorité de santé publique pour l’Organisation mondiale de la santé. Le problème est bien connu des spécialistes, mais fort peu du grand public. Pourtant, les patients sont de plus en plus nombreux à souffrir d’infections résistantes qu’ils contractent lors d’un voyage à l’étranger ou d’un simple séjour à l’hôpital – y compris en Suisse. Dans notre pays, plusieurs centaines de malades en meurent chaque année, selon une recherche parue dans The Lancet en 2018.
Mais cela n’est qu’une estimation, car il est difficile d’avoir des données plus précises. Pour un journaliste, des questions sans réponse sont autant de fils à tirer. Nous avons alors eu envie de creuser dans la base de données fédérale Anresis.ch, qui semble offrir beaucoup de statistiques sans qu’elles soient jamais claires. Dans quel hôpital suisse y a-t-il le plus de bactéries résistantes? Ce fut notre première difficulté: les autorités ne communiquent pas ces réponses, au motif que les informations qu’elles détiennent sont partielles et confidentielles.
Comment déjouer le secret industriel?
Lors de cette enquête, qui a duré près d’une année, nous avons été confrontées à beaucoup d’opacité. Notamment celle de l’industrie pharmaceutique, qui a pourtant une grande part de responsabilité dans la question. Pourquoi? Tout simplement parce que le secteur s’est détourné de la recherche visant à trouver de nouveaux antibiotiques. Ceux-ci sont beaucoup moins chers – et donc moins rentables – que d’autres traitements. Partout dans le monde, on soigne donc une otite ou une pneumonie avec des molécules séculaires. Qui, de plus en plus souvent, ne sont plus aussi efficaces, car on les emploie à tour de bras sur les humains et sur les animaux.
Mais il y a pire: comme dans le textile ou l’agroalimentaire, la délocalisation fait rage. Pour diminuer leurs coûts, les pharmas achètent la matière première de leurs antibiotiques en Chine et en Inde, qui concentrent désormais entre leurs mains la majorité des usines capables de produire ces pilules qui, tous les jours, sauvent des vies. Sur une boîte de co-amoxicilline, que les parents connaissent souvent pour l’avoir administré à leur bébé, il n’est pas écrit que le médicament est fabriqué en Inde. Pourtant, une bonne partie vient d’Hyderabad, la «pharma valley» située au centre du pays, bien loin du Taj Mahal ou des beautés du Rajasthan.
Quel était l’intérêt d’un reportage en Inde?
Nous avons donc décidé d’aller voir dans quelles conditions ces médicaments étaient produits. Et ce grâce au soutien de la Fondation Liliane Jordi pour le journalisme, qui nous a accordé une bourse. Sur place, aux côtés du photographe Harsha Vadlamani, ce fut le choc: nous avons découvert des usines gigantesques et rouillées, fermées aux journalistes, qui déversent leurs déchets directement dans les fleuves et lacs de la région devenus très pollués, et surtout bourrés d’antibiotiques… Un bouillon propice à l’apparition de nouvelles résistances. En Inde, sur un enfant qui souffre d’une infection, la co-amoxycilline n’a plus aucun effet. Les pharmas, elles, ferment les yeux sur les méthodes de leurs fournisseurs.
L’Inde est connue pour avoir un immense problème d’hygiène – dans le deuxième pays le plus peuplé du monde, la population n’a souvent pas accès à des toilettes. Et elle ne dispose d’aucun système général de traitement des eaux usées. A Hyderabad, de monstrueux cochons gris se baladent dans les égouts en plein air et les vaches ruminent des bouteilles en plastique. Pour une journaliste occidentale, le spectacle est pour le moins dégoûtant. Mais cela n’est pas uniquement un problème indien. Car les multinationales étrangères dont nous achetons les produits sont les premières à profiter de cette dérégulation environnementale.
Que faut-il retenir?
Dans un monde globalisé, les bactéries résistantes voyagent. En Suisse, la population sait désormais qu’il ne faut pas abuser des antibiotiques. Mais elle n’est absolument pas au courant que ceux qu’elle prend sont fabriqués dans des conditions qui exacerbent le problème. De retour en Suisse, nous avons questionné plusieurs fabricants, qui se cachent derrière le secret industriel et refusent de communiquer sur leur chaîne de production.
Tout cela est bien dommage. Comme dans les autres secteurs, les consommateurs ont le droit de savoir d’où viennent les produits qu’ils consomment, même si ce sont des médicaments. Cette transparence est plus que jamais nécessaire. Car contrairement au Covid-19, qui aura un jour son vaccin – le plus tôt possible, espérons-le –, aucune solution miracle ne permet d’échapper aux vilaines superbactéries.